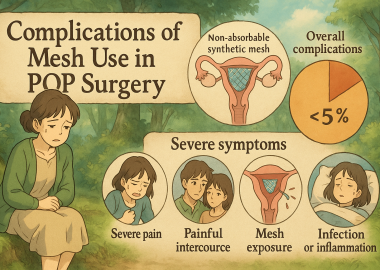
膀胱水圧拡張術の真実:「安易な処置」がもたらす深刻なリスク
間質性膀胱炎の治療として行われる膀胱水圧拡張術(HD)について、重要な事実をお伝えします。膀胱水圧拡張は「安易に受けてよい処置」ではありません。
(イラストは、論文をよみこませたAIが書いたものです。すこしイメージがちがいます)
国際ガイドラインが示す明確な警告
高圧・長時間のHDは「行ってはならない」
アメリカ泌尿器科学会(AUA)ガイドラインは、**高圧(80-100 cmH₂O以上)・長時間(10分以上)の水圧拡張術を「行ってはならない」**と明記しています。これは単なる推奨ではなく、**推奨せず(Recommendation, Grade C)**という強い表現で禁止されています。
理由は明確です:
- 重篤な有害事象(膀胱破裂・敗血症)が増加
- 有効性は一貫して示されない
- 利益と危険のバランスが完全に崩れている
過去の観察研究では、有効率は22-67%とばらつく一方で、いずれの研究でも膀胱破裂例を報告しており、危険性が効果を上回ることが証明されています。
低圧・短時間でも「オプション扱い」の限界
**低圧(60-80 cmH₂O)・短時間(10分未満)**の水圧拡張術は治療選択肢として位置づけられていますが、**エビデンス強度はC(最も低いレベル)**です。
効果の現実:
- 一部患者に一時的な効果のみ
- 1か月後:30-54%が改善
- 2-3か月後:18-56%に低下
- 5-6か月後:0-7%まで激減
さらに、**術後一過性の症状増悪(flare)**が起きうることも必須の説明事項とされています。
診断価値も限定的
糸状出血(glomerulations)は非特異的で、間質性膀胱炎の診断には役立ちません。Hunner 潰瘍は多くが外来膀胱鏡で診断可能であり、診断のためにわざわざ水圧拡張術を行う必然性は低いとされています。
実際に報告された深刻な合併症
膀胱破裂の実例
臨床報告では、注入量が850mL以上になると膀胱破裂が発生したケースが報告されています。最も懸念すべき合併症は穿孔であり、AUAの教育資料でも術中対処法(膀胱造影等)について注意喚起されています。
周術期リスクの不確実性
抗血栓薬内服例では出血管理上の不確実性が学会でも指摘されています。「誰に、どの条件で」行うかの見極めが不可欠ですが、その基準は曖昧なままです。
日本の医療現場への警鐘
国際標準との危険な乖離
日本では水圧拡張術が比較的気軽に行われている現状がありますが、これは国際標準から大きく逸脱しています。海外では**”安易に行わない”**流れが主流となっており、日本の医療安全文化の見直しが急務です。
本来優先されるべき治療
**第一選択はHDではありません。**以下の治療を複合的に、段階的に行うべきです:
- 行動療法(食事制限、膀胱訓練)
- 骨盤底理学療法(最高レベルのエビデンス)
- 膀胱内注入療法(DMSO、ヘパリン、リドカイン)
- 経口薬物療法(アミトリプチリン等)
水圧拡張術は慎重に選択する最後の手段であり、決して「手軽な治療」ではありません。
患者が知っておくべき重要な事実
医師に確認すべき質問
もし水圧拡張術を提案された場合、以下を必ず確認してください:
手技について:
- 「圧力と時間はどのくらいですか?」
- 「国際ガイドラインの低圧・短時間基準に合致していますか?」
他の治療について:
- 「理学療法や注入療法は十分に試しましたか?」
- 「なぜ手術が必要なのですか?」
リスクについて:
- 「膀胱破裂や穿孔のリスクはどの程度ですか?」
- 「術後の症状悪化(flare)について説明してください」
術前説明で聞くべき必須項目
医師から以下の説明がない場合は、治療を受けるべきではありません:
- 効果は限定的・短期的であること
- 術後のflareの可能性
- 穿孔・出血・感染などの有害事象
- 代替手段の存在
医療者への提言
HDを提案する適切な条件
- 低圧・短時間の厳守
- 適切な麻酔・体制の確保
- Hunner病変がない場合(Hunner病変ありは焼灼やトリアムシノロン注入が推奨)
- 他の治療選択肢を十分に試した後
国際ガイドライン水準の徹底
国内でHDが身近に実施されている場合でも、国際ガイドライン水準の適応と安全管理を徹底することが医師の義務です。
結論:安全な治療文化への転換を
要点(結論)
- 高圧・長時間のHDは「行ってはならない」 – 重篤な有害事象(膀胱破裂・敗血症)増加の一方で、有効性は一貫せず
- 行うなら「低圧・短時間」 – オプション扱い(Grade C)で、効果は一部患者に一時的、術後一過性の症状増悪に注意
- HDの診断価値は限定的 – 糸状出血は非特異的、Hunner潰瘍は多くが外来膀胱鏡で診断可能
- 実際の合併症報告 – 注入量増大時の膀胱破裂、穿孔の懸念、抗血栓薬内服例の出血管理上の不確実性
患者の皆様へ
間質性膀胱炎は確かに辛い疾患ですが、安易な手術に頼る前に、安全で効果的な治療選択肢を十分に試すことが重要です。国際標準を知った上で、自分の治療が適切かどうかを判断してください。
医療者の皆様へ
患者の安全を最優先に考え、国際ガイドラインに基づいた標準的な治療を提供することが求められています。日本独自の治療文化があることは理解しますが、エビデンスに基づかない危険な処置を続けることは許されません。
間質性膀胱炎治療において、真に患者のためになる医療を実現するために、国際標準への歩み寄りと安全文化の確立が不可欠です。
参考文献
- AUA ガイドライン(最新版)
Clemens, J. Q. et al. Diagnosis and treatment of interstitial cystitis/bladder pain syndrome (2022). American Urological Association — High-pressure, long-duration hydrodistension should not be offered; low-pressure, short-duration hydrodistension as an Option; glomerulations are non-diagnostic. - 教育資料(穿孔への備え)
AUA Update Series. New developments in IC/BPS (2022). — HDの主たる懸念は膀胱穿孔と解説。 - 合併症の実例
Park, H. et al. Clinical experience of interstitial cystitis treated with hydrodistention. Urology (2011). — 850 mL以上で膀胱破裂を報告。 - 周術期出血リスク(抗血栓)
ICS 2022 Abstract 352. Perioperative safety of hydrodistension in patients on antithrombotic therapy — 抗血栓治療例における合併症リスクを検討。
この記事は最新の国際ガイドラインと医学文献に基づいて作成されています。具体的な治療については、必ず複数の専門医にご相談ください。